Apports insuffisants chez le sujet âgé en soins de longue durée : près d’une dizaine de facteurs en cause !
Des chercheurs canadiens ont analysé les facteurs associés aux apports insuffisants chez les sujets âgés en soins de longue durée.
Jusqu’à présent, les travaux de recherche sur les causes d’une diminution des apports alimentaires se sont limités à quelques déterminants (démence, difficultés à s’alimenter…). Or, les actions de prévention de la dénutrition seraient plus faciles si l’on connaissait l’ensemble des facteurs responsables. Après avoir mesuré les apports protéino-énergétiques de 639 résidents de 32 établissements Canadiens de soins de longue durée, des chercheurs canadiens ont évalué l’impact de différents facteurs sur ces apports.
Des apports insuffisants chez 44 % des résidents
Les sujets admis depuis plus d’un mois, consommant une alimentation orale et dans le réfectoire étaient inclus dans l’étude. L’ensemble des plats et boissons étaient pesés avant et après consommation pendant 3 jours non consécutifs pour estimer les apports en protéine et en énergie des participants. Les données sur l’état de santé des sujets étaient renseignées. Le risque de dénutrition était mesuré (Mini-MNA), ainsi que celui de dysphagie. Plusieurs informations relatives aux repas (besoin d’aide, interaction avec le personnel, environnement, ambiance, ressenti) étaient mesurées ou récupérées auprès des participants et du personnel.
Les participants avaient en moyenne 86 ans et 69 % étaient des femmes. Leurs apports énergétiques étaient en moyenne de 1 571.9 kcal / jour et leurs apports protéiques de 58.4 g/jour. Un tiers des sujets était en unité de soin pour sujets atteints de démence, 44% des participants étaient dénutris, un quart nécessitait une aide au repas et 50 % avait une mauvaise santé bucco-dentaire.
Des causes spécifiques aux apports protéiques
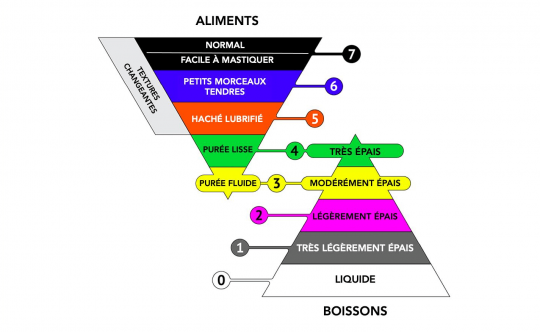
Certains facteurs étaient spécifiquement associés à l’apport protéique comme un grand nombre de médicaments prescrits, un faible nombre de dents, au fait de consommer des purées ou aliments à texture liquide, le non-respect des préférences culinaires, des apports concentrés sur le diner, l’absence d’un diététicien à mi-temps pour planifier les menus, une durée du repas trop courte, un faible coût des aliments par résident, le non renouvellement des menus. Concernant les besoins énergétiques, la difficulté à les atteindre était associée à l’âge, au fait d’être une femme, à la présence d’une dénutrition, de problèmes de santé bucco-dentaires et à un faible niveau d’activité du quotidien. Les difficultés à s’alimenter seul, le fait de consommer des purées ou des aliments à texture liquide et un trop grand nombre de résidents par rapport au personnel encadrant les repas étaient aussi associés à des apports énergétiques diminués. Les sujets qui bénéficiaient d’une assistance pour manger avaient des apports énergétiques et protéiques plus élevés tandis que ceux qui n’avaient de l’aide qu’occasionnellement avaient des apports énergétiques et protéiques plus bas comparés à ceux qui pouvaient manger seuls. Par ailleurs, rendre l’environnement plus chaleureux ne suffit pas. Une approche individuelle et respectueuse des sujets durant les repas et le fait d’être pris en charge dans une unité spécialisée sur les démences étaient associés à de meilleurs apports énergétiques.
Enfin, cette étude démontre qu’au-delà du besoin évident d’assistance régulière pour les repas, des innovations sont nécessaires pour améliorer la qualité sensorielle des aliments à texture modifiée, permettre aux résidents de s’alimenter seuls et pour répondre à leurs besoins nutritionnels individuels.
Keller HH et coll. Prevalence and Determinants of Poor Food Intake of Residents Living in Long-Term Care. J Am Med Dir Assoc 2017: jun 28. http://www.sciencedirect.com/science/article/pii/S1525861017302700